Бариатрическая хирургия, всемирная история которой перешагнула восьмой десяток лет, продолжает бурно развиваться. По мнению лучших бариатрических хирургов планеты, выражение «нет предела совершенству» как нельзя более подходит к хирургии ожирения.
Ведущие специалисты Клинического центра хирургии веса и метаболических нарушений в Москве профессор В.В. Феденко и доктор В.В. Евдошенко – яркие представители элиты мировой бариатрической хирургии. Начав работать в этом направлении еще в 90-е годы прошлого века, они усовершенствовали практически все классические рестриктивные и мальабсорбтивные вмешательства, повысив их эффективность и безопасность. Неизменной остается лишь их приверженность малоинвазивной лапароскопической технике, в которой они являются настоящими виртуозами и выполнили более 5 тысяч бариатрических вмешательств.
Рукавная гастропластика в 2021
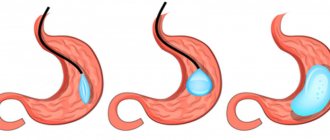
Рукавная гастропластика – ограничительная операция. Ее суть заключается в резком уменьшении объема желудка за счет удаления его дна и большей части тела. По его малой кривизне формируется узкая трубка, способная вместить минимальное количество пищи. Медленно продвигаясь по этому «рукаву», она раздражает рецепторы, воспринимающие давление. От них в мозг поступают сигналы о насыщении, в результате человек теряет до 80% лишнего веса, не мучаясь чувством голода.
Профессора В.В. Феденко и В.В. Евдошенко выполняют рукавную гастропластику около 15 лет. Однако недостатки ее классического варианта (риск несостоятельности швов, непроходимости «рукава», образования грыжи пищеводного отверстия диафрагмы) побудили их существенно модифицировать методику операции. Сегодня рукавная гастропластика в их исполнении – это:
- абсолютно ровный, без сужений и расширений желудочный «рукав»;
- сохранение абдоминальной (брюшной) части пищевода;
- фиксация «рукава» к связкам внутри брюшной полости;
- усиление скрепочного шва поверхностной коагуляцией;
- профилактические швы, препятствующие образованию грыжи пищеводного отверстия диафрагмы.
Гастрошунтирование в 2021
Шунтирование желудка, или гастрошунтирование – одна из самых мощных и востребованных операций современной хирургии веса. Она позволяет не только надежно ликвидировать до 90% лишних килограммов, но и излечить сахарный диабет 2 типа.
Гастрошунтирование объединяет в себе:
- рестриктивный (ограничительный) механизм, так как желудочный резервуар уменьшается до размеров небольшого мешочка, выкроенного из верхнего отдела малой кривизны желудка;
- мальабсорбтивный механизм, так как снижение всасывания пищи обеспечивается отключением от процесса ее переваривания до трети протяженности тонкой кишки.
В классическом варианте гастрошунтирование было операцией с двумя анастомозами – желудочно-тонкокишечным и тонко-тонкокишечным. Более 15 лет назад она была модифицирована в лучшую версию, предусматривающую создание единственного анастомоза – операцию OAGB.
Наши хирурги В.В. Феденко и В.В. Евдошенко разработали несколько принципиально новых, ключевых приемов, значительно улучшивших отдаленные результаты гастрошунтирования. Это:
- формирование позадиободочного анастомоза между желудком и тонкой кишкой вместо применяемого до них впередиободочного, грозящего осложнениями из-за натяжения петли тонкой кишки;
- переход с желудочно-тонкокишечного анастомоза методом «бок в бок» на метод «конец в бок», исключающий заброс содержимого кишечника в желудок;
- использование шаблонов меньшего размера для формирования кишечной трубки, что усилило рестриктивный эффект операции.
Гастрошунтирование
Этот метод снижения массы тела подойдет для пациентов с тяжелой формой ожирения. Во время операции путем пресечения желудка в верхней части хирург создает «малый желудок» объемом 20-50 мл. Затем к «малому желудку» подшивается петля тонкой кишки. Операцию проводят лапароскопическим способом через небольшие проколы на брюшной стенке. В результате количество потребляемой пищи уменьшается в несколько раз, а попадание еды в тонкую кишку уже вызывает чувство насыщения. Лапароскопический метод операции уменьшает реабилитационный период и позволяет скорее вернуться к прежнему образу жизни.
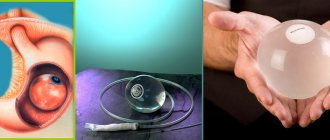
Бандажирование желудка в 2021
Бандажирование желудка – рестриктивное бариатрическое вмешательство. Оно отличается от всех остальных тем, что ограничение поступления пищи достигается не перестройкой желудочно-кишечного тракта, а установкой в его верхних отделах специального устройства – бандажа. Одним из его главных компонентов является полая замкнутая манжета, которую можно наполнять жидкостью через регулировочный подкожно расположенный порт, тем самым определяя степень сужения отверстия для поступления пищи в желудок. Чем оно уже, тем больше давление на рецепторы пищевода, извещающие мозг о насыщении.
При всех плюсах бандажирование желудка в первоначальном варианте имеет и серьезные недостатки. В частности, бандаж может мигрировать, а соединительная трубка, связывающая его с регулировочным портом, создавать условия для ущемления кишки с развитием кишечной непроходимости.
Профессора В.В. Феденко и В.В. Евдошенко усовершенствовали классическую методику, и теперь бандажирование желудка максимально безопасно. В их модификации:
- бандаж накладывается высоко, в месте перехода пищевода в желудок, поэтому последний не перетягивается и не травмируется;
- бандаж не пришивается к желудку, а фиксируется исключительно благодаря своему расположению по новой методике – между стенкой желудка и брюшиной;
- соединительная трубка не перемещается в брюшной полости свободно, грозя ущемлением кишки, а прочно фиксируется в тканях под брюшиной.
Резекция желудка (Sleeve Gastrectomy)
Что это?
Рукавная резекция желудка (СЛИВ) представляет собой операцию, в результате которой размер желудка уменьшается, и орган приобретает вид узкой «трубки». Из-за уменьшения желудка пациенту для насыщения требуются малые порции еды, соответственно, количество потребляемых калорий снижается, и постепенно происходит потеря веса.
Процедура выполняется у пациентов с морбидным ожирением, которая позволяет значительно уменьшить массу тела и улучшить общее состояние здоровья и сопутствующих заболеваний связанных с ожирением такие, как: сахарный диабет, апноэ сна, остеоартрит и гипертонии. Продольная резекция постепенно набирает широкое признание в качестве независимой хирургической процедуры для лечения ожирения.
Что нужно знать:
Лапароскопическая резекция желудка (рукавная) является ограничительной процедурой, которая уменьшает размер желудка , но не изменяет функцию желудочно-кишечного тракта.
Имеющиеся данные десятилетнего наблюдения за пациентами после данной операции показали её высокую эффективность при крайне малом количестве интра и послеоперационных осложнений, хорошей переносимостью операции пациентами и малым количеством постгастрорезекционных синдромов.
Порой в погоне за снижением веса теряется главная цель, к которой должен стремиться врач помогая пациенту – это качество жизни.
Данная операция – единственная среди бариатрических операций, позволяющая сохранить многие анатомо-функциональные структуры организма при высокой весопонижающей составляющей.
Эта операция в мире при лечении ожирения по количеству выполняемых операций занимает первое место в настоящее время.
Положительные стороны операции:
Рукавная резекция желудка обладает рядом неоспоримых достоинств: После рукавной резекции насыщение происходит меньшим количеством пищи. В связи с сокращением размера желудка снижается число биохимических элементов и гормонов, участвующих в процессе насыщения, что приводит к уменьшению чувства голода. К тому же теперь наполнение желудка «доверху» (а это многим людям необходимо для чувства насыщения) производится меньшим, чем ранее, количеством еды, что приводит к потере излишнего веса. Снижение веса, в свою очередь, способствует нормализации артериального давления, уменьшению проявлений диабета и прочих заболеваний. При рукавной резекции желудка исключена вероятность возникновения демпинг-синдрома, так как не затрагивается привратник – клапан, который отделяет желудок от двенадцатиперстной кишки. При демпинг-синдроме пища в желудке не переваривается до конца, что приводит к разнообразным желудочно-кишечным расстройствам и болезненным симптомам.
Рукавная резекция сохраняет физиологическое прохождение пищи по желудочно-кишечному тракту.
Рукавная резекция проводится без внедрения инородных тел (в отличие, к примеру, от бандажирования), поэтому можно не опасаться возникновения осложнений или каких-либо патологических изменений, вызванных наличием инородного предмета в организме. Рукавная резекция может быть проведена лапароскопическим доступом даже у пациентов с чрезмерно высокой массой тела.
Важно отметить, что если данная процедура не поможет в желаемой степени избавиться от избыточного веса, после нее можно провести другую бариатрическую операцию.
Отрицательные стороны операции:
Рукавная резекция желудка несет в себе и некоторые риски: Рукавная резекция является необратимой операцией. После того, как будет удалена большая часть органа, и он примет новую форму, орган становится более чувствительным к качеству пищи. Так, плохо пережеванная еда может вызвать рвоту и ощущение дискомфорта. После операции желудок может вновь растянуться.
Возможны и другие послеоперационные осложнения, такие, как развитие пневмонии, появление тромбов, проникновение инфекции в организм и т.д. Крайне опасно несостоятельность скрепочного шва с протеканием желудочного сока и формированием желудочного свища. Риск осложнений является минимальным, но он увеличивается для пациентов с чрезмерно высокой массой тела.
Показания к операции:
При наличии лишней массы тела операция назначается при наличии следующих условиях, когда:
*индекс массы тела выше 40 кг/м2;
*индекс массы тела чуть выше 35 кг/м2, но при этом наблюдается развитие коморбидных состояний- сахарный диабет, артериальная гипертония и артролгии;
*индекс массы тела больше 35 кг/м2, но при этом другие методики лечения в виде диеты, препаратов, физиолечения бессильны.
Подготовка к операции*:
Пациенту назначают следующий ряд обследований:
- Ультразвуковое исследование (УЗИ) брюшной полости, вен н/конечностей, малого таза(предстательной железы).
- Электрокардиография (ЭКГ), При необходимости ЭХО-сердца.
- Рентген легких.
- Гастроскопия (ЭГДС)
- Консультация эндокринолога.
- Лабораторные исследования:
6.1.развернутый анализ крови (особенно скорость оседания эритроцитов) и мочи;
6.2.комплекс биохимических анализов, к примеру, общий белок, билирубин, общий холестерин, мочевина, глюкоза, креатинин (продукт мышечного метаболизма) и другие;
6.3.анализы на сифилис, ВИЧ, маркеры гепатитов, группа крови и резус-фактор;
6.4.коагулограмма (проводится с целью изучения свертываемости крови больного);
Анализ мочи
6.5.терапевтическое заключение.
Перед проведением хирургического вмешательства необходимо пройти детальное обследование и сдать все необходимые анализы. Проводится консультация терапевта, психиатра, кардиолога и других специалистов. Пациент допускается к операции, если результаты его анализов находятся в пределах нормы. Если имеются какие-либо отклонения, то проводится курс необходимого лечения, который позволяет нормализовать состояние. Также необходимо за 3 дня до операции прекратить прием препаратов, влияющих на свертывающие показатели крови. На этапе подготовки очень важно придерживаться рекомендаций врача и неукоснительно соблюдать их.
Ход операции:
Операция проводится под общим эндотрахеальным наркозом.
Основной целью резекции есть так называемый принцип рестрикции — сужение желудка в продольном направлении. Это позволяет ограничивать поступление в желудок большого количества еды. Лапароскопическая резекция желудка занимает до 1 часа времени. Под общим наркозом делается 5 разрезов от 0,5 до 1,0 см. Используя специальные инструменты и сшивающие аппараты, удаляется большая часть желудка — около 75−85%. Используется специальное эндохирургическое оборудование.
На 2-4 часа после операции пациента оставляют в реанимационном отделении, затем на 3 дня в хирургическом отделении. Общий реабилитационный курс в стационаре занимает около 4−5 дней, затем пациента выписывают, предварительно назначив двухмесячную диету. Резекцию проводить намного легче, чем шунтирование, что способствует отсутствию возникновения осложнений.
Противопоказания к операции:
Абсолютными противопоказаниями являются:
- Беременность,
- Онкологические заболевания.
- Органическая патология пищевода,
- Цирроз печени,
5.Наркомания и психиатрические заболевания.
Послеоперационная реабилитация:
Реабилитация после резекции желудка в среднем составляет от 1 до 2 месяцев. Обычно пациенты возвращаются к привычному образу жизни уже через 4 недели. Чтобы восстановление прошло быстрее, следует придерживаться некоторых рекомендаций.
Вставать с постели можно через 5–7 часов после оперативного вмешательства.
Чтобы купировать болевой синдром, доктор рекомендует принимать анальгетики, обезболивающие или спазмолитики.
При отсутствии послеоперационных осложнений пациента могут выписать на 3-5 сутки.
Отличным вариантом являются пешие прогулки в течение 1-2 часов.
Спортом можно начать заниматься только через 2-3 месяца. В первые месяцы не рекомендуется посещать общественные водоемы, бассейны, сауны и бани. Запрещается загорать в солярии или на пляже.
Питание после операции:
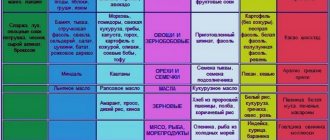
Очень важно первое время после операции соблюдать правильный режим питания и питья. В первые сутки после операции пить нельзя, недостаток жидкости компенсируется капельными вливаниями. На второй день можно пить маленькими глотками по 10 мл (1 столовая ложка) каждые 15 – 20 мин. Первая неделя – только питьевой режим (вода, бульоны, чай, компоты, нежирное молоко). В дальнейшем пациентам рекомендуется придерживаться следующих принципов:
Употребление только жидкой пищи в течение первых двух недель после операции во избежание нагрузок на швы.
Начиная со второй недели жидкая, хорошо протертая пища.
Полное исключение мучного в этот период времени.
Частое питание маленькими порциями – 5-6 раз в день.
Однократный прием пищи не должно превышать объем 120-150 мл (спустя 3 недели после операции).
Через 2 недели после операции рекомендуется преобладающее употребление пюреобразной пищи.
Начиная с третьей недели более густая пюрированная пища с постепенным введением в рацион продуктов привычного питания для баланса белков, углеводов, жиров;
Полноценное питание: обязательны натуральные витамины, полезные продукты (клетчатка, живые культуры кисломолочных продуктов), животные белки.
Стоимость проведения операции в Центре коррекции веса:
Консультация врача-хирурга:
– предоперационная – бесплатно,
– консультативная – 1 800 руб.
Лапароскопическая рукавная продольная резекция желудка (СЛИВ) от 200 000 руб.**
*Предоперационное обследование можно пройти как в нашей клинике, так и в любом другом медицинском учреждении. Результаты анализов в этом случае необходимо принести с собой. Осмотр и заключение терапевта необходимо пройти только у наших специалистов!
**Окончательная стоимость операции определяется врачом-хирургом на консультации и зависит от категории сложности и сопутствующей патологии.
Слив байпас в 2021
Слив байпас, или шунтирование желудка на короткой петле – это методика, разработанная бариатрическими хирургами В.В. Феденко и В.В. Евдошенко на основе техники рукавной гастропластики, шунтирования желудка с одним анастомозом и их собственной предыдущей разработки – формирования позадиободочного желудочно-тонкокишечного анастомоза. Технология создания этого анастомоза позволяет формировать не только длинную петлю тонкой кишки, как при гастрошунтировании по Ру, но совсем короткую, всего в 20 см, не влияющую на всасывание пищи.
Таким образом, была создана принципиально новая операция – шунтирующая по своей технологии, так как создается анастомоз (шунт) между желудком и тонкой кишкой, но абсолютно рестриктивная по сути, как рукавная гастропластика.
Это вмешательство позволило максимально устранить все недостатки рукавной гастропластики, практически не вмешиваясь в физиологические процессы переваривания пищи.
Билиопанкреатическое шунтирование в 2021
доктор Евдошенко В.В.
Билиопанкреатическое шунтирование в 2021 году выполняется в современной версии SADI. Она отличается от первоначального варианта более протяженным участком тонкой кишки, участвующим в усвоении пищи – 2,5 м против 0,7-1 м в устаревшем варианте. Это позволило уменьшить негативные последствия слишком сильного мальабсорбтивного компонента.
А чтобы операция не потеряла своей эффективности, теперь на первом ее этапе проводится полноценная рукавная гастропластика с формированием очень узкого «желудочка-рукава», в то время как в классическом исполнении желудок оставался более широким, и рестриктивный компонент был не таким заметным.
Профессора В.В.Феденко и В.В. Евдошенко – единственные российские хирурги, выполняющие сложнейшее билиопанкреатическое шунтирование SADI лапароскопическим методом. Преимущества этого для пациента с суперожирением, когда операционные риски заведомо высоки, невозможно переоценить.
Повторные бариатрические операции в 2021
Повторная бариатрическая операция может потребоваться, если первая перестала выполнять свою роль, и пациент начал вновь набирать вес. Иногда это происходит из-за нарушения рекомендованного пищевого режима, иногда – из-за того, что сама бариатрическая операция стала хуже работать. Последняя причина – совсем не редкость, так как любая хирургическая перестройка желудочно-кишечного тракта по определению не может быть не только лучше, но даже на уровне, первоначально созданном природой. Поэтому разработаны повторные бариатрические вмешательства, призванные устранить нарушения, появившиеся спустя какое-то время после первой операции.
В Клиническом центре хирургии веса и метаболических нарушений проводятся после:
- бандажирования желудка – шунтирование желудка по Ру, минигастрошунтирование, билиопанкреатическое шунтирование SADI;
- рукавной гастропластики – укрепление стенки желудка-«рукава» «Пермаколом», шунтирование желудка по Ру, билиопанкреатическое шунтирование SADI;
- шунтирования желудка – установка нерегулируемого бандажа, укрепление стенки «маленького желудочка» «Пермаколом», дистальное гастрошунтирование (удлинение ветви Ру);
- билиопанкреатического шунтирования – укрепление стенки желудочной трубки «Пермаколом», перенос анастомоза, ликвидация грыжи пищеводного отверстия диафрагмы.
Разумеется, при повторных бариатрических операциях используются все усовершенствования классических методик, разработанные профессорами В.В. Феденко и В.В. Евдошенко, повышающие их эффективность и безопасность, включая широкое использование рассасывающейся биоколлагеновой сетки «Пермакол».
Стремление бариатрических хирургов сделать вмешательства еще более эффективными, безопасными и функциональными мотивирует их на разработку новых подходов и методик в хирургии веса. Поэтому облик бариатрической хирургии стремительно меняется и с каждым годом становится все более привлекательным.
Показания и противопоказания к бариатрическим операциям
Бариатрическая хирургия на сегодня является самым эффективным методом борьбы с лишним весом. Ожирение — это мировая эпидемия 21 века. Примерно 1,7 миллиард человек в мире страдают избыточным весом. С ростом людей, нуждающихся в лечении ожирения, растет и популярность бариатрии — за последние десятилетия число операций выросло примерно на 70%.
На вопросы по показаниям и противопоказаниям к бариатрическим операциям отвечает Борис Цветков — заслуженный врач России, к.м.н., главный врач клиники.
Расскажите, пожалуйста, о показаниях к проведению бариатрических операций, и кому их необходимо делать?
Показания – лишний вес, что следует из названия операций. Причем отталкиваемся не только от того веса, который в данный момент у пациента, а от максимального веса, который был в течение жизни. Если, например, сейчас пациент весит 80 килограмм, и кажется, что он еще небольшой для бариатрической операции, а полгода назад он весил 120. С большим трудом похудев до 80, он знает, что в любой момент снова наберет все свои килограммы назад, поэтому отталкиваемся от веса 120 килограмм.
Лишний вес – это то, по какому поводу обращаются к нам пациенты. С одной стороны, если обследовать таких пациентов, чем мы и занимаемся, то найдём много сопутствующих заболеваний, таких как начинающийся диабет, гипертоническая болезнь, нарушение менструального цикла, бесплодие или заболевания суставов. Перечень болезней, сопровождающих ожирение, большой и они нарастают, как снежный ком, усложняя друг друга. А с другой стороны, пациенты приходят с первостепенной причиной, например, разрушение суставов, и их не берут на пересадку, потому что суставы рассчитаны на вес человека 90 килограмм. Он пытается худеть, но у него ничего не получается. Таких пациентов тоже достаточно много. Или рассмотреть сахарный диабет – от сахара страдают многие функции в организме начиная от глаз и заканчивая кончиков ног. Сосуды и нервы поражаются в первую очередь — полинейропатия, слепота, заболевания вен, которые могут привести к гангрене ног, потере конечности. Но диабет – это 100% показание к лечению.
Может быть, что низкий индекс массы тела и, например, диабет – это показание к операции?
Не каждый диабет возможно вылечить нашей операцией. Есть определенный отбор пациентов. Мы смотрим анализы и сохранена ли функция поджелудочной железы, есть ли в ней бета-клетки, которые вырабатывают инсулин. Если их нет, то бесполезно стимулировать такого пациента и, к сожалению, не сможем ему помочь ничем. Если они есть, то берем пациентов даже с нормальным индексом массы тела, без лишнего веса, и у них прекрасный эффект лечения диабета.
А рекомендуете ли вы делать операцию сразу или сначала пробуете другие методы похудения? И какие из них вы советуете?
Как правило, к нам не приходят пациенты сразу на операцию. Любую операцию: по поводу лишнего веса или еще чего-то, пациенты всегда выбирают, как самую последнюю возможность. Поэтому до нас они самостоятельно делают попытки похудеть. Это и кодирование, и диеты – множество разных. И только после того, как исчерпывают эту возможность, они выбирают хирургию. Очень редко, когда пациенты начинают с хирургии.
Но мы не заставляем их садиться на диеты. Обычно по человеку видно, что бесполезно тратить время и, главное, деньги. Сидеть на диетах тоже недешево. Некоторые пациенты рассказывают: зачем они сидели на диетах, потеряли денег раза в три-четыре выше стоимости операции.
А для каких целей люди обычно делают операции? В плане эстетической или больше для здоровья?
Если брать молодой возраст, то больше эстетическая сторона. Они пока не задумываются о том, что скоро, например, начнут разрушаться суставы, и есть еще не использованные скрытые возможности у организма. Но уже не нравится, как смотрят коллеги по работе, сложно найти мужа себе и другие социальные проблемы. Кому хочется быть толстым?
А вот у более старшего возраста людей показания больше в сторону здоровья. У них уже есть семья, дети, внуки, их, может быть, уже и не заботит внешний вид так сильно, но тяжело дальше жить с таким весом.
В каком возрасте чаще всего обращаются для бариатрических операций?
Средний возраст – от 34 до 45 лет. И больше женщин, чем мужчин.
А какие противопоказания к бариатрическим операциям?
Язвенная болезнь, острые состояния, психические заболевания, беременность.
Язвенная болезнь желудка
Беременность
Сердечная недостаточность – острое состояние организма
А есть люди, кому вы прямо настоятельно не рекомендуете делать операцию и почему?
В моей практике таких людей практически не было. Были пациенты, которых не могли сразу оперировать, потому что не перенесли бы. Это огромные тучные пациенты, которых надо готовить: кого-то месяц, кого-то три месяца, кого-то полгода. Но, в итоге они все прооперированы. Приходили пациенты с язвенной болезнью желудка: но это не навсегда, пролечил – и можно оперироваться. Были пациенты с тяжелыми сердечно-сосудистыми заболеваниями, но если их не прооперировать, то они умрут. А так появляется хороший шанс.
У вас были случаи, когда вы в жизни встретили человека или знакомого, который явно нуждается в операции и который даже никогда не задумывался о существовании таких операций, но после вашего общения он начинал задумываться?
Нет, пациент должен сам дойти до этого. Если он ко мне подойдет и скажет: «Ты вроде этим вопросом занимаешься. Может быть, ты возьмешься за меня?». Конечно, без проблем, я буду его консультировать, заниматься с ним.
Или если пациент приходит, например, с другой патологией. Была у меня недавно пациентка с желчнокаменной болезнью. Но она как зашла – просто больших размеров! Я на нее смотрю и думаю: «Тебе, не только это, а первым делом бы задуматься о весе». Причем у неё все нормально: муж любящий, с финансами в порядке. Я ей, конечно, предложил, мягко и ненавязчиво. Мы с ней поговорили, и оказалось, что она даже и не задумывалась о лишнем весе.
Я думал, только мужчины, когда в зеркало смотрятся, то видят себя Аполлонами, а женщины, когда в зеркало смотрятся – видят себя любых. Даже худые видят себя толстыми. Но она подумала-подумала и решила, что: «да, мне, наверное, надо». Я ее прооперировал и то и другое одномоментно – и желчный пузырь, и по поводу лишнего веса.
Исходя из проведённого опроса, были получены клинические рекомендации по лечению ожирения хирургическим путем, а именно кому показаны и противопоказаны бариатрические операции. Если после прочтения интервью у вас остались вопросы, то можете записаться на бесплатную консультацию к Борису Юрьевичу или позвонить по телефону, указанному на сайте.