Что это такое
Мнения о том, что именно служит толчком к началу заболевания, расходятся. Некоторые медики в качестве непосредственного «виновника» указывают на панкреатит, другие считают решающим генетический фактор.
Одно определенно: липоматоз – заболевание вторичное. Почувствовав на себе мощное негативное воздействие, поджелудочная железа, повинуясь «инстинкту самосохранения», стремится возместить погибшие в ходе патологических изменений клетки. На их месте возникают суррогатные жировые аналоги, неспособные к нормальному выполнению своих непосредственных функций. Такая реакция пораженного органа на агрессию является естественной, но увы – бесполезной.
Что такое стеатоз?
Если липиды образуют отдельные жировые пятна, говорят об очаговом (фокальном) стеатозе, при равномерном распределении – о диффузном.
Начальные формы стеатоза не опасны, так как не приводят к нарушению функций органа. Но на определенном этапе содержание жира достигает критической точки, и при окислении этого большого количества липидов ткани начинается воспаление (стеатогепатит, стеатопанкреатит), переходящее в разрастание соединительной ткани (цирроз печени) или смерть клеток органа (некроз поджелудочной).
В зависимости от негативных последствий, вызванных накоплением излишка жира, различают три стадии стеатоза:
- накопление липидов внутри органа (жировая дистрофия печени, жировая дистрофия поджелудочной железы);
- развитие воспаления с последующей гибелью части клеток (гепатита, панкреатита);
- разрастание соединительной ткани (которая замещает нормальные клетки печени), или некроз ткани (гибель значительного количества клеток поджелудочной железы).
Стеатоз печени на снимке компьютерной томографии. Изображение: Clin Mol Hepatol / ResearchGate (Creative Commons Attribution-NonCommercial 4.0 International license)
Жировая дистрофия, стеатоз — это термины, которые используют медики. Иногда можно услышать о жирной или жировой печени — это калька с английского термина “fatty liver”, полностью этот термин на английском звучит как “alocoholic fatty liver” и соответствует русскому термину “алкогольная жировая дистрофия печени”, но дословный перевод — “алкогольная жирная печень”. Код по МКБ-10 К70.0
Причины
Причинами, а если быть более точными – провоцирующими факторами ожирения поджелудочной железы являются:
- травматические повреждения её тканей;
- первичные заболевания организма: панкреатит, хронический гастрит, гепатит, сахарный диабет;
- подрыв общего иммунитета;
- наследственность;
- возрастные изменения;
- неумеренное потребление лекарственных средств;
- чрезмерное пристрастие к жирной и жареной пище:
- вредные привычки.
На передовых позициях в группе риска находятся хронические алкоголики и люди, склонные к излишней полноте.
Состояние поджелудочной железы при ожирении у взрослых и детей
Цель.
Изучение частоты встречаемости неалкогольной жировой болезни поджелудочной железы (НАЖБПЖ) при ожирении, сравнительная клинико-биохимическая характеристика этой патологии у детей и взрослых.
Пациенты и методы.
В исследование включены 50 пациентов (25 взрослых и 25 детей) в возрасте от 12 до 60 лет с ожирением (ИМТ ≥30 кг/м2 для взрослых, Z-score ИМТ ≥2,0 для детей), без сахарного диабета 2 типа и тяжелой сопутствующей патологии. Всем больным проводилось клинико-лабораторное, инструментальное обследование, включая антропометрическое. УЗИ органов брюшной полости проводилось на аппарате Logiq S6 (General Electric Company). КТ брюшной полости (n = 14) проводилось на аппарате Optima CT660 (General Electric Company).
Результаты.
По данным УЗИ, вторичные изменения поджелудочной железы (ПЖ) зарегистрированы у 46 пациентов с ожирением (92%), с одинаковой частотой у взрослых и детей. Не выявлено связи стеатоза ПЖ с изменениями ферментов, характерных для поражения поджелудочной железы (ГГТП, ЩФ, амилаза общая и панкреатическая, липаза). Стеатоз ПЖ ассоциирован с возрастом: в группе пациентов старше 18 лет он достоверно чаще выявлялся по данным компьютерной томографии (КТ). КТ-проявления стеатоза (липоматоза) ПЖ ассоциированы с явлениями стеатоза умеренной и тяжелой степени при УЗИ ПЖ. Медиана плотности ПЖ в группе взрослых была ниже, чем у детей: 29,5 [20,0; 32,5] HU против 47,0 [43,0; 54,0] HU, p = 0,017. Плотность паренхимы ПЖ достоверно коррелировала с возрастом пациентов (R = –0,731) и показателями липидного профиля: уровнем общего холестерина (R = –0,680), холестерина ЛПНП (R = –0,694), триглицеридов (R = -0,614), холестерина не-ЛПВП (R = –0,698). При диагностированном стеатозе ПЖ легкой степени по данным УЗИ ни в одном случае не было выявлено изменений плотности ПЖ при КТ.
Заключение.
Ожирение является важным патогенетическим фактором в развитии НАЖБПЖ. Результаты проведенного исследования позволят повысить качество диагностики и лечения патологии поджелудочной железы, ассоциированной с ожирением у взрослых и детей.
Ключевые слова:
поджелудочная железа, ожирение, стеатоз, диагностика, ультразвуковое исследование.
Для цитирования:
Павловская Е.В., Стародубова А.В., Строкова Т.В., Зейгарник М.В., Косюра С.Д., Сурков А.Г., Багаева М.Э., Каганов Б.С. Состояние поджелудочной железы при ожирении у взрослых и детей. Вопросы диетологии. 2016; 6(4): 10–16. DOI: 10.20953/2224-5448-2016-4-10-16
Клиническая картина
Коварство ожирения поджелудочной железы заключается в его бессимптомности на ранних стадиях, когда диагностировать недуг можно лишь с помощью УЗИ.
Два основных фактора, которые накладывают опечаток на клиническую картину заболевания:
- нарушение естественного функционирования поджелудочной железы;
- сдавливание здоровых тканей не только самой железы, но и окружающих органов.
Степень разрастания жировой ткани может быть различной, в зависимости от того, какая часть клеток была поражена. Об ожирении можно говорить, если мутации подверглось более 30 процентов нормальных клеток железы.
В то же время, решающее значение на степень тяжести оказывает не столько количество мутированных клеток, сколько местоположение и скученность. При скапливании их в одном месте образуется доброкачественное новообразование – липома. Долгие годы больной может и не подозревать о ней. Только если опухоль начнет увеличиваться, сдавливая систему сосудов, нервные отростки и протоки, симптомы начнут давать о себе знать.
Основными признаками считаются:
- опоясывающие боли под правым подреберьем, особенно – после принятия пищи;
- вздутие, сопровождаемое метеоризмом;
- непрекращающаяся жажда;
- появление небольших язв в ротовой полости;
- перманентные позывы к рвоте, тошнота;
- нарушения стула, причем в кале возможно появление жира и крови;
- общая слабость и апатия.
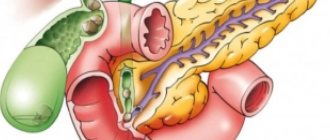
Строение поджелудочной железы
Нарушение выработки гормонов способствует развитию эндокринных заболеваний с параллельным увеличением содержания глюкозы. Если не принять кардинальных мер, больному угрожает риск заболевания сахарным диабетом. Помимо этого, происходит своеобразная цепная реакция – процесс ожирения перекидывается на другой жизненно важный орган – печень, вызывая угрозу гепатоза.
Жировой гепатоз
Атеросклероз
Гепатит
15027 27 Января
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жировой гепатоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Жировой гепатоз (жировая дистрофия печени, стеатоз) — заболевание, при котором в клетках печени накапливается жир. При этом воспалительные явления отсутствуют или выражены слабо. Накопление жира может быть реакцией печени на различные токсические воздействия, например, употребление алкоголя, прием некоторых лекарственных препаратов, нередко этот процесс связан с метаболическим синдромом.
В зависимости от этиологии повреждения выделяют две группы заболеваний: неалкогольную жировую болезнь печени (НАЖБП) и алкогольную болезнь печени (АБП). Каждое из этих заболеваний может ограничиться гепатозом, а может прогрессировать до гепатита (воспалительного заболевания печени) или даже цирроза (замещения ткани печени соединительной тканью). Все это – стадии одного процесса.
Причины появления гепатоза
Главная причина развития и прогрессирования НАЖБП — нездоровый образ жизни: высококалорийное питание, избыточное потребление насыщенных жиров (продуктов животного происхождения – жирных сортов мяса, молочных продуктов высокой жирности), рафинированных углеводов (сахара, хлебобулочных и кондитерских изделий) в сочетании с недостаточной физической активностью.
В большинстве случаев гепатоз в рамках НАЖБП развивается у людей с метаболическим синдромом.
Метаболический синдром – это комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия.
Инсулин – это гормон, вырабатываемый поджелудочной железой и обеспечивающий поступление глюкозы из крови в клетки. При инсулинорезистентности снижается чувствительность клеток к инсулину – возникает голодание клеток на фоне достаточного количества глюкозы в крови. Для поддержания нормального транспорта глюкозы требуется повышенная концентрация инсулина в крови, что и становится спусковым механизмом всех составляющих метаболического синдрома:
- абдоминального ожирения – избыточного отложения жира в области живота и в верхней части туловища (превышение окружности талии более 80 см у женщин, более 94 см у мужчин);
- дислипидемии – повышения уровня «вредного» холестерина – липопротеинов низкой плотности (ЛПНП) более 3,0 ммоль/л, снижения «полезного» холестерина – липопротеинов высокой плотности (ЛПВП) менее 1,1 ммоль/л у женщин и менее 0,9 ммоль/л у мужчин, повышения триглицеридов более 1,7 ммоль/л;
- раннего развития атеросклероза – отложения холестерина во внутренней оболочке артерий с образованием атеросклеротических бляшек, которые сужают просвет сосуда и нарушают кровоснабжение органов; в результате чего может развиться инфаркт миокарда, острое нарушение мозгового кровообращения (ишемический инсульт);
- артериальной гипертонии – повышения артериального давления свыше 130/85 мм рт. ст., что является фактором риска кровоизлияния в мозг (геморрагического инсульта);
- нарушения толерантности к глюкозе (глюкоза в крови из вены натощак 6,1-7,0 ммоль/л) или развития сахарного диабета 2-го типа (глюкоза в крови из вены натощак более 7,0 ммоль/л).
На фоне «засахаривания» крови страдает сосудистая стенка, что приводит к повреждению сердца, мозга, почек.
Причина гепатоза в рамках АБП — употребление алкоголя.
Важным критерием, позволяющим отличить АБП от НАЖБП, служит употребление пациентами алкоголя в токсичных для печени дозах, т.е. более 40 г чистого этанола в сутки для мужчин и более 20 г для женщин.
Однако вероятность поражения печени зависит не только от количества потребляемых спиртных напитков, но и от качества алкогольного напитка, типа потребления алкоголя и времени его воздействия, а также от индивидуальной и генетической предрасположенности, особенностей питания, инфицирования вирусами гепатита В и С.
Классификация гепатоза
В зависимости от типа отложения жира:
- очаговый диссеминированный гепатоз (зачастую не имеет клинических проявлений);
- выраженный диссеминированный гепатоз;
- зональный гепатоз (жир накапливается в разных отделах печени);
- диффузный гепатоз (микровезикулярный стеатоз).
Жировой гепатоз может быть первичным (обусловленным эндогенными метаболическими нарушениями — ожирением, сахарным диабетом, гиперлипидемией) и вторичным, когда причиной его возникновения становится внешнее воздействие (прием некоторых лекарственных препаратов, оперативное вмешательство на органах ЖКТ, длительное голодание).
Симптомы гепатоза
Большинство пациентов с гепатозом не предъявляют никаких жалоб. Болезнь нередко диагностируют случайно при обследовании по другому поводу. В случае неалкогольной жировой болезни печени у некоторых пациентов в клинической картине присутствуют различные проявления метаболического синдрома: ожирение, повышение артериального давления, признаки нарушения обмена глюкозы, холестерина.
Часть пациентов с гепатозом, независимо от его этиологии, предъявляет жалобы неспецифического характера — на повышенную утомляемость, ноющую боль или дискомфорт в области правого подреберья без четкой связи с приемом пищи.
Диагностика гепатоза
Нередко врач может заподозрить у пациента наличие гепатоза уже в процессе сбора анамнеза. Специалист оценивает режим питания и физическую активность, уточняет вопрос об употреблении алкоголя, приеме лекарственных препаратов.
При разговоре с пациентом и ознакомлении с медицинской документацией врач может обнаружить проявления метаболического синдрома, что будет говорить в пользу НАЖБП.
Важная роль в оценке состояния печени принадлежит лабораторной диагностике. Исследуют такие показатели биохимического анализа крови, как АсАТ, АлАТ, гамма-глутамилтранспептидаза, щелочная фосфатаза, билирубин общий, билирубин прямой. При гепатозе может определяться их незначительное повышение.
Диагностика
Учитывая сложную специфику заболевания, при первых же подозрениях на липодистрофию следует, не мешкая, обратиться к гастроэнтерологу или эндокринологу. На первом этапе диагностики ему необходимо разобраться в клинике заболевания, выслушав подробный рассказ о жалобах.
В частности, он спросит пациента о том, когда начали проявляться симптомы, насколько тот придерживается режима питания, какие перенес хронические заболевания, какова частота употребления им спиртных напитков? Еще один обязательный вопрос: болеет ли ожирением поджелудочной железы кто-то из близких родных?
Затем, определив при помощи пальпации примерное состояние исследуемого органа, доктор направит больного на лабораторное и инструментальное обследование. Только на основе всего комплекса полученной информации можно лечить заболевание, избрав соответствующую схему терапии.
Лечение
Эффективное лечение предполагает комплексный подход и включает в себя:
- сочетание традиционных лекарственных препаратов с народными средствами;
- корректировка распорядка жизни.
В тяжелых случаях оптимальным решением считается хирургическое вмешательство.
Продолжительность лечения составляет около двух месяцев. По его завершении назначаются новые анализы (биохимия крови и УЗИ брюшной полости) с повторением курса через полгода.
Лекарственные препараты
Медикаментозное лечение основывается на использовании препаратов, корректирующих работу поджелудочной железы и способствующих процессам пищеварения.
- в первую очередь, это ферменты наподобие Фестала, Панкреатина, Мезима, справляющиеся с тяжестью в желудке;
- с рвотными позывами и тошнотой поможет управиться Метоклопрамид;
- в качестве болеутоляющих назначаются спазмолитики (Платифилин, Ибупрофен, Но-шпа);
- нарушения стула можно исправить противодиарейными препаратами, например – Лоперамидом;
- кишечные спазмы успокаивает Мебеверин;
- общеукрепляющее воздействие на иммунитет оказывают витаминные комплексы.
При необходимости врач пропишет также инсулиновую терапию.
Дополнительные методы
Наряду с медикаментозной терапией можно применять народные средства – настои и отвары из травяных сборов но делать это нужно только под врачебным контролем, поскольку возможны нежелательные побочные эффекты.
Из распространенных рецептов отметим отвар, настоянный на равных количествах зверобоя, валерианы, крапивы и календулы – 10 граммов на стакан кипяченой воды. Принимается равными частями до семи раз в сутки.
Хорошими результатами отличаются физиотерапевтическое, гирудотерапевтическое (речь идет о пиявках), а также санитарное или курортное лечение с применением минеральных вод.
И самое главное!
Никакие лекарства кардинально не исправят ситуации, если не придерживаться здорового образа жизни и диеты. Поэтому, если диагноз подтвердился, необходимо:
- забыть о существовании спиртного и сигарет;
- подружиться с физическими упражнениями ;
- постоянно контролировать вес;
- соблюдать диету.
Диета
Лечебная диета при ожирении поджелудочной железы предписывает соблюдение следующих условий:
- сбалансировать питание: есть часто и маленькими порциями;
- отказаться от перекусов перед сном;
- уменьшить общее суточное потребление калорий;
- питаться преимущественно углеводсодержащей и белковой пищей .
- употреблять богатые клетчаткой овощи, фрукты, ягоды;
- в качестве способа изготовления использовать варку и тушение.
В определенных случаях с учетом индивидуальных особенностей врач может предложить лечение голодом.
А теперь – список продуктов, которые необходимо исключить из жизни если не навсегда, то, по крайней мере, до наступления стойкой ремиссии:
- любые виды фастфуда;
- солености и маринады;
- подслащенные напитки с газом;
- сладости, мороженое, сдобную продукцию;
- мясные, рыбные, молочные продукты (свежие и консервированные) с повышенным содержанием жира и холестерина;
- продукты, содержащие эфирные масла: цитрусовые, пряные сорта зелени.